Screeningsinstrument voor dysfagie bij mensen met een verstandelijke beperking (SD-VB)
Ontwikkeling en eerste validering
Susanna van der Woude, logopedist-onderzoeker bij de afdeling PWO van Zorggroep Alliade
Marloes Schüller-Korevaar, logopedist-onderzoeker bij de afdeling Praktijkgericht Wetenschappelijk Onderzoek (PWO) van Zorggroep Alliade
Nienke Verheij-Jansen, junior onderzoeker bij de afdeling PWO van Zorggroep Alliade en Toegepast Gezondheidsonderzoek (TGO), afdeling Gezondheidswetenschappen van het Universitair Medisch Centrum Groningen (UMCG)
Dr. Andrea S. Fokkens, senior onderzoeker bij de afdeling PWO van Zorggroep Alliade en gezondheidswetenschapper bij TGO, afdeling Gezondheidswetenschappen van het UMCG
Dr. Alain D. Dekker, hoofd van de afdeling PWO van Zorgroep Alliade en docent-onderzoeker bij de Rijksuniversiteit Groningen en het UMCG
Correspondentie: afdeling Praktijkgericht Wetenschappelijk Onderzoek (PWO), antwoordnummer 92442, 9244 ZC Beesterzwaag. Mail: pwo@alliade.nl.
1. Inleiding
Dysfagie is een verzamelnaam voor slikklachten of slikproblemen en komt in Nederland naar schatting bij ongeveer 6% van de algemene bevolking voor. Het wordt veroorzaakt door anatomische afwijkingen van belangrijke structuren betrokken bij het slikproces of afwijkingen in de beweging van deze structuren (Nederlandse Vereniging voor Keel- Neus- Oorheelkunde en Heelkunde van het Hoofd-Halsgebied, 2017). Bij mensen van 65 jaar en ouder loopt dit op tot ongeveer 23% en bij specifieke ernstige aandoeningen zoals keelkanker of een beroerte zelfs nog verder (Chen, Golub, Hapner, & Johns, 2009).
Binnen de gehandicaptenzorg wordt een wat bredere definitie van dysfagie gehanteerd en worden de termen dysfagie en voedings- en slikstoornis door elkaar gebruikt (Manduchi, Fainman, & Walshe, 2020; Sheppard, Hochman, & Baer, 2014). In dit artikel hanteren we de term dysfagie als we over voedings- en slikstoornissen spreken. Mensen met verstandelijke beperkingen (VB) hebben een verhoogde kans op dysfagie. Uit een systematische review blijkt dat de gerapporteerde prevalentie van dysfagie sterk uiteenloopt. Twee studies werden als representatief beschouwd voor de volwassen populatie van mensen met VB met een geschatte prevalentie van dysfagie van 8,1 tot 11,5% (Robertson, Chadwick, Baines, Emerson, & Hatton, 2017). De prevalentie loopt sterk op bij specifieke doelgroepen zoals vijftigplussers met VB (52%) (Hermans & Evenhuis, 2014).
Dysfagie bij mensen met VB presenteert zich zeer uiteenlopend. Het betreft vaak een combinatie van ontwikkelings-, fysiologische- en gedragsproblemen (Sheppard et al., 2014). Er is een relatie tussen de mate van VB en de prevalentie van dysfagie. Mensen met zeer ernstige VB hebben het hoogste risico op dysfagie (Robertson, Chadwick, Baines, Emerson, & Hatton, 2018). Bij mensen met zeer ernstige meervoudige beperkingen (ZEVMB) worden tekenen van lichte en matige dysfagie vaak gemist, mede omdat zij met regelmaat stil aspireren en niet op een gangbare manier duidelijk kunnen maken dat ze een gezondheidsprobleem ervaren (van Timmeren et al., 2019).
De gevolgen van dysfagie zijn groot. In een narratieve review van Robertson et al. (2018) worden de belangrijkste gevolgen uiteengezet. Aspiratiepneumonie wordt gezien als het ernstigste gevolg van dysfagie vanwege de hoge kans op ernstige ziekte of overlijden. Andere gevolgen van dysfagie zijn onder andere een luchtwegblokkade met als mogelijk gevolg stikken, een slechte voedingstoestand, uitdroging en obstipatie (Robertson et al., 2018). Daarnaast komen psychosociale gevolgen voor zoals geen gesprek kunnen voeren tijdens de maaltijd, een negatief stigma bij eten op openbare plekken en verlies van waardigheid doordat hulp nodig is bij het eten en drinken. Ook hebben aanpassingen in voedingsconsistentie of afhankelijkheid van sondevoeding een negatieve invloed op de kwaliteit van leven. Er bestaat een constant spanningsveld tussen interventies ten gevolge van dysfagie en kwaliteit van leven (Robertson et al., 2018).
De diagnose dysfagie bij mensen met VB wordt veelal gesteld op basis van klinische beoordeling door een logopedist, eventueel aangevuld met cervicale auscultatie, een slikvideo of een Flexibele Endoscopische Evaluatie van het Slikken (FEES). Sinds ongeveer tien jaar wordt de Dysphagia Disorder Survey (DDS) (Sheppard et al., 2014) door logopedisten in de verstandelijk gehandicaptenzorg gebruikt om hun klinische beoordeling te objectiveren. De DDS kan momenteel als de gouden standaard worden beschouwd in de Nederlandse gehandicaptenzorg voor screening en beoordeling van voedings- en slikstoornissen. De DDS is zowel voor kinderen vanaf twee jaar als voor volwassenen in te zetten. De DDS is gestandaardiseerd en gevalideerd voor mensen met VB (Sheppard, Hochman & Baer, 2014). Aangezien een slikvideo en FEES veelal als belastend worden ervaren door mensen met VB, worden deze alleen ingezet wanneer een klinische observatie met de DDS, eventueel aangevuld met cervicale auscultatie, onvoldoende duidelijkheid biedt (Helmhout & Dorland, 2017).
Door tijdig een verhoogde kans op dysfagie te signaleren en dysfagie te diagnosticeren, kunnen logopedisten eet- en drinkadviezen geven die de eerdergenoemde gevolgen van dysfagie kunnen voorkomen. Dysfagiediagnostiek bij mensen met VB begint met het screenen ervan (Chadwick & Jolliffe, 2009). Echter, het periodiek screenen van alle mensen met VB binnen een instelling door logopedisten is praktisch gezien niet haalbaar (Chadwick & Jolliffe, 2009). Dit maakt de rol van de directe zorgverleners, zoals dagelijks begeleiders en verzorgenden, cruciaal in het screenen van dysfagie. Aangezien screening en diagnostiek bij deze doelgroep complex kan zijn (uitgebreid beschreven in Chadwick & Jolliffe, 2009) blijft dysfagie vaak onder de radar. Ondersignalering wordt dan ook onderschreven op basis van praktijkervaringen. Binnen de Friese gehandicaptenzorginstelling Talant, onderdeel van Zorggroep Alliade, viel het de logopedisten op dat er zeer weinig cliënten (ten opzichte van bovengenoemde prevalentiecijfers) werden aangemeld met hulpvragen op het gebied van dysfagie.
Om laagdrempelig screenen op dysfagie door zorgverleners in de gehandicaptenzorg mogelijk te maken, is er behoefte aan een makkelijk toe te passen screeningsinstrument. Op basis van de uitkomsten (het risico) kunnen logopedisten vervolgens besluiten verdere dysfagiediagnostiek te doen (Horiguchi & Suzuki, 2011). De Richtlijn Orofaryngeale Dysfagie stelt: “screen mensen met VB die geen dysfagie hebben, maar wel tot een risicogroep behoren, tenminste eenmaal per drie jaar.” (Nederlandse Vereniging voor Keel- Neus- Oorheelkunde en Heelkunde van het Hoofd-Halsgebied, 2017). In de richtlijn worden “ouderen, mensen met een verminderde mobiliteit, mensen met downsyndroom, mensen die afhankelijk zijn van anderen voor het krijgen van eten en mensen die langwerkende benzodiazepines gebruiken” als risicogroepen genoemd. Echter, lange tijd ontbrak een betrouwbaar en valide screeningsinstrument waarmee zorgverleners periodiek kunnen screenen.
In 2010 ontwikkelde Gemiva-SVG Groep de Signaleringslijst Verslikken (SV) bestaande uit acht items om signalen van dysfagie bij mensen met VB ouder dan 49 jaar op te sporen. Elk item op de SV wordt als aanwezig of afwezig gescoord en voor elk item geldt een andere weging. De totale score van de SV varieert van 2 tot 36 punten. Bij een totale score van 12 of meer is er een verdenking van dysfagie en wordt verdere diagnostiek geadviseerd (Helder, 2010). De SV kan worden ingevuld door zorgverleners die daar geen aparte training voor hebben gehad (van Timmeren et al., 2019). Echter, de convergente validiteit van deze lijst wordt in een onderzoek van Van Timmeren (2019) als onvoldoende beoordeeld om het risico op dysfagie vast te stellen bij mensen met ZEVMB van vijftig jaar en ouder. Bovendien zou 44% van de onderzochte deelnemers met lichte of matige dysfagie niet zijn doorverwezen voor verdere beoordeling op basis van de SV. Praktijkervaringen van logopedisten van Talant gaven eenzelfde beeld, namelijk dat de SV dysfagie mist. Dat geldt niet alleen voor mensen met ZEVMB, maar ook mensen met een andere mate van VB.
Op dit moment is er geen betrouwbaar en valide alternatief voor de SV beschikbaar in Nederland. Dit onderzoek heeft tot doel om een verbeterd screeningsinstrument voor dysfagie bij VB te ontwikkelen, rekening houdend met bekende risicofactoren voor dysfagie, praktijkervaringen en laagdrempelig gebruik door zorgverleners in de dagelijkse praktijk. De eerste resultaten van het valideringsonderzoek van dit nieuwe Screeningsinstrument voor Dysfagie bij mensen met een Verstandelijke Beperking (SD-VB) worden hier gepresenteerd.
2. Methode
Deze studie bestond uit vier delen:
- Deel 1: ontwikkeling van het SD-VB
- Deel 2: eerste validering van het SD-VB (versie 1) in een kleine steekproef van mensen met VB
- Deel 3: verdere validering van het aangescherpte SD-VB (versie 2) in een praktijksetting in een grote steekproef van mensen met VB
- Deel 4: optimalisering van het SD-VB
Het onderzoek is uitgevoerd bij de gehandicaptenzorginstelling Talant met woonlocaties verspreid door de provincie Friesland.
2.1. Deel 1: ontwikkeling SD-VB
De inhoud van het SD-VB is ontwikkeld op basis van 1) wetenschappelijke literatuur, 2) items uit bestaande screeningsinstrumenten en 3) praktijkervaringen van logopedisten en artsen in de gehandicaptenzorg. Allereerst zijn risicofactoren voor dysfagie verkregen vanuit wetenschappelijke literatuur. Hiervoor is gezocht naar Nederlandse en Engelstalige artikelen in de wetenschappelijke zoekmachines PubMed en Scopus met de volgende zoektermen: ‘dysphagia AND intellectual disabilities’, ‘dysphagia AND mental retardation’, ‘risk factors AND dysphagia’, ‘screening AND dysphagia AND intellectual disabilities’, ‘asphyxiation AND risk factors’ en ‘choking AND risk factors’. Bij niet eenduidige resultaten omtrent risicofactoren, is specifiek doorgezocht in de literatuur om dit te verhelderen. Daarnaast is gebruik gemaakt van mogelijk relevante publicaties opgenomen in de referentielijsten van gevonden artikelen. Vervolgens zijn items in twee in het Nederlands beschikbare screeningsinstrumenten en één in het Engels beschikbaar screeningsinstrument geëvalueerd, te weten: de eerder genoemde SV van de Gemiva-SVG groep (2010), de Verslik Alarm Lijst (VAL) van de Noord-Hollandse kwaliteitskring van logopedisten in de gehandicaptenzorg (Kwaliteitskring 139, 2006) en de Nutrition and Swallowing Checklist (NSC; Stewart, 2003). De Verslik Alarm Lijst bestaat uit twintig ja/nee-vragen en is gebruikt bij het samenstellen van de SV. De Nutrition and Swallowing Checklist is een screeningsinstrument dat ontwikkeld is in Australië voor diëtisten en logopedisten en bestaat uit drie onderdelen: een voorlopig profiel van de cliënt, 24 vragen met betrekking tot de eet- en drinksituatie van de cliënt en een samenvatting van de resultaten. De items in de SV, VAL en NSC zijn samengevoegd en ontdubbeld. Vervolgens is de relevantie van de items op basis van literatuur en praktijkervaringen beoordeeld door twee logopedisten met ruime ervaring in de gehandicaptenzorg. Enkele items zijn verwijderd en aanvullende items zijn gedefinieerd op basis van praktijkervaringen om geïdentificeerde hiaten op te vullen. In het ontwikkeltraject stond de begrijpelijkheid van de items voor zorgverleners en een korte afnameduur (maximaal 10 minuten) centraal. Het scoringssysteem van het SD-VB is daarom heel eenvoudig gehouden: items worden op basis van observaties van de zorgverlener met ‘aanwezig’ (score = 1) of ’afwezig’ (score = 0) beantwoord. Het SD-VB is vervolgens voorgelegd aan twee panels met ruime ervaring in de gehandicaptenzorg: een panel van zeven logopedisten van Talant en een panel van tien artsen verstandelijk gehandicapten en basisartsen van Talant.
Het SD-VB is ontwikkeld voor zorgverleners om na observatie van een of meerdere maaltijd(en) te worden ingevuld. Om de kwaliteit van de ingevulde informatie te borgen en te voorkomen dat recente veranderingen in het eten of drinken niet worden meegenomen, zijn vooraf twee voorwaarden vastgesteld waaraan de zorgverlener moet voldoen om het SD-VB te mogen invullen: 1) de zorgverlener dient langer dan twee maanden te werken met de betreffende cliënt en 2) de zorgverlener dient in de week voor invulling minimaal één keer bij een maaltijd (ontbijt, lunch of avondeten) van de cliënt aanwezig te zijn geweest.
2.2. Deel 2: eerste validering (SD-VB versie 1)
Na de ontwikkeling van de lijst is de validiteit bepaald met een dwarsdoorsnede (cross-sectioneel) valideringsonderzoek. Voor de indruksvaliditeit (face validity) van het SD-VB is zorg gedragen door twee logopedisten met meerjarige werkervaring in de gehandicaptenzorg. De inhoudsvaliditeit is gegarandeerd door het SD-VB te ontwikkelen op basis van wetenschappelijke literatuur, items uit bestaande screeningsinstrumenten en multidisciplinaire praktijkervaringen.
Per cliënt is het SD-VB ingevuld door één zorgverlener. In het kader van criteriumvaliditeit is de concurrente validiteit onderzocht door de totale score op het SD-VB te vergelijken met de totale score op de DDS. De DDS is een objectieve test voor dysfagie bij mensen met VB. Het is een gestandaardiseerde observatie van het eten en drinken door een professional die kennis heeft van testen en testprocedures en getraind is voor de DDS. De test bestaat uit twee delen: het eerste deel richt zich op dysfagiegerelateerde factoren en het tweede deel op de voedings- en slikvaardigheid zelf. De DDS is in te zetten bij een kalenderleeftijd vanaf twee jaar. Het instrument is gevoelig voor fysiologische, ontwikkelingsgerichte en gedragsmatige aspecten van dysfagie bij mensen met VB. Na het invullen wordt een ruwe score en percentiele waarde voor de ernstgraad verkregen. In dit onderzoek is de DDS-versie met 13 items (totaalscore 34 punten) gebruikt (Sheppard et al., 2014). Na het verkrijgen van de SD-VB-score via de zorgverlener, is door de logopedist dysfagiediagnostiek gedaan met de DDS. De klinische observatie door de logopedist op basis waarvan de DDS is ingevuld, vond plaats tijdens de ontbijtsituatie. Er is gekozen voor het ontbijt omdat – naast organisatorische overwegingen – een broodmaaltijd de minste verschillen in consistentie heeft. De logopedist observeerde het nuttigen van drie voedingsconsistenties (dun-vloeibaar, dik-vloeibaar, kauwbaar) mits dit veilig was voor de cliënt. Meerdere cliënten op de woonlocatie zijn tegelijkertijd geobserveerd.
De accuraatheid is bepaald door de score op het SD-VB te vergelijken met de conclusie van de DDS (wel/geen dysfagie). De DDS-handleiding en het scoreformulier stellen dat er sprake is van dysfagie bij een score van meer dan drie punten en geen dysfagie bij minder dan drie punten (Young & Sheppard, 2014). Er wordt geen uitsluitsel gegeven over een precieze score van drie punten. In dit onderzoek is op basis van praktijkervaringen van de logopedist-onderzoekers een score van drie punten of hoger als afkapwaarde genomen voor een diagnose van dysfagie. Dit is ook besproken met de ontwikkelaar van de DDS, wijlen dr. Justine Joan Sheppard, en zij onderschreef deze keuze.
Een dergelijke afkapwaarde is voor het SD-VB nog niet bepaald. Om de optimale afkapwaarde op het SD-VB te bepalen zijn de sensitiviteit (het percentage mensen dat positief scoort op het SD-VB en op de DDS) en de specificiteit (het percentage mensen dat negatief scoort op het SD-VB en de DDS) bepaald. Daarnaast zijn de voorspellende waarde van een positieve testuitslag (het percentage mensen met dysfagie volgens de DDS van degenen die positief scoren op het SD-VB) en de voorspellende waarde van een negatieve testuitslag (het percentage mensen zonder dysfagie volgens de DDS van degenen die negatief scoren op het SD-VB) berekend (Trevethan, 2017). Deze maten zijn voor meerdere totaalscores op het SD-VB berekend.
2.2.1. Deelnemers, inclusie- en exclusiecriteria
Voor dit deel van het onderzoek zijn cliënten geselecteerd bij zeven intramurale woonlocaties voor langdurige zorg van Talant. Er zijn 45 cliënten benaderd. Voor voldoende verscheidenheid van deze onderzoeksgroep is getracht een goede mix van cliënten te selecteren door rekening te houden met verschil in leeftijd, geslacht en mate van VB. Om in aanmerking te komen voor dit onderzoek dienden cliënten een vastgestelde VB te hebben (licht, matig, (zeer) ernstig) op basis van het cliëntdossier en een Wlz-indicatie met behandeling. Exclusiecriteria: geen VB, niet-aangeboren hersenletsel, sondevoeding zonder orale bijvoeding.
2.2.2. Toestemmingsprocedure
De Medisch-Ethische Toetsingscommissie van het Universitair Medisch Centrum Groningen (UMCG) oordeelde dat dit onderzoeksproject niet valt onder de reikwijdte valt van de Wet medisch-wetenschappelijk onderzoek met mensen (nr. 2020/35). Het project is geregistreerd in het UMCG Research Register met nr. 202000391. De wettelijk vertegenwoordigers van 45 cliënten werden schriftelijk benaderd met een informatiebrief; 44 gaven proxy consent voor deelname.
2.3. Deel 3: verdere validering op basis van gebruik in praktijksetting (SD-VB versie 2)
Na de eerste validering heeft een kleine aanpassing aan het SD-VB plaatsgevonden (zie 3.3), waarna deze voor verdere validering is ingezet bij een grotere steekproef binnen Talant. Ten behoeve van de generaliseerbaarheid van de resultaten (externe validiteit) is getracht om een zo representatief mogelijke studiepopulatie te onderzoeken. Talant is een zorginstelling met een brede cliëntpopulatie, zowel intramuraal als extramuraal, en is vergelijkbaar met vele andere zorginstellingen in Nederland. Het SD-VB versie 2 is uitgerold om enerzijds slikproblemen tijdiger te screenen (verbetering ten opzichte van de destijds gebruikelijke ondersignalering) en anderzijds meer gegevens te verzamelen over het SD-VB. De procedure van de eerste validering, zoals eerder beschreven, is herhaald met uitzondering van het feit dat de logopedist niet meer op locatie is geweest voor dysfagiediagnostiek met behulp van de DDS voor cliënten met SD-VB = 0. Vanwege praktische beperkingen (inzet) zijn alleen cliënten met SD-VB ≥ 1 klinisch geobserveerd met de DDS.
2.3.1. Deelnemers, inclusie- en exclusiecriteria
De verdere validering is gebaseerd op gegevens die zijn verzameld door het SD-VB versie 2 in te zetten in de dagelijkse praktijk. Dat betekende dat Talant een zogenaamde slikpoli heeft opgezet waarin logopedisten op een gestructureerde wijze, woning voor woning, aan zorgverleners vroegen om het SD-VB versie 2 in te vullen. Bij SD-VB ≥ 1 volgde dysfagiediagnostiek door de logopedisten met behulp van de DDS. Cliënten die voor deze slikpoli in aanmerking kwamen, dienden wederom een vastgestelde VB te hebben op basis van het cliëntdossier en een Wlz-indicatie met behandeling. Exclusiecriteria waren: geen VB, niet-aangeboren hersenletsel, sondevoeding zonder orale bijvoeding, deelname in de eerste validering, bezwaar tegen klinische observatie met DDS door de logopedist. In de praktijk kon het voorkomen dat zorgverleners het SD-VB versie 2 invulden voor alle cliënten op een woning, ook als bijvoorbeeld één van hen niet aan de criteria voldeed. Deze cliënten zijn later uitgesloten (zie Figuur 2).
2.3.2. Toestemmingsprocedure en privacy
Het SD-VB is in de dagelijkse zorg ingezet in de slikpoli van Talant. Aangezien het vanwege de grote aantallen mensen in redelijkheid niet mogelijk was om alle cliënten of vertegenwoordigers om expliciete toestemming te vragen, is gekozen voor het geenbezwaarsysteem. Wanneer bezwaar werd gemaakt tegen een klinische observatie met de DDS, werd de cliënt geëxcludeerd. Aan de hand van privacy by design en dataminimalisatie verzamelden de logopedisten gegevens in het kader van de dagelijkse zorg. Alleen de gegevens die noodzakelijk waren voor het onderzoek zijn gepseudonimiseerd gedeeld met de interne onderzoekers.
2.4. Deel 4: optimalisering SD-VB
Op basis van de resultaten van deel drie kon het SD-VB verder geoptimaliseerd worden in deel vier van het onderzoek. Ten aanzien van sectie A (risicofactoren) zijn enkele vervolganalyses uitgevoerd op kenmerken die naast het SD-VB zijn meegenomen in deel drie. Bepaald is wat het effect is op de gemiddelde SD-VB score van: een vastgestelde autismespectrumstoornis (ASS), de aanwezigheid van downsyndroom en de mate van VB. Voor ASS en downsyndroom is de totale studiegroep (n = 1064) opgedeeld in twee subgroepen en vergeleken middels ongepaarde t-toetsen (twee groepen: wel/geen autismespectrumstoornis, wel/geen downsyndroom). Voor de mate van VB is de totale studiegroep (n = 1064) opgedeeld in drie subgroepen en vergeleken middels een One-way ANOVA (drie groepen: LVB, MVB, (Z)EVB).
Met oog op het eventueel kunnen verwijderen van items voor een geoptimaliseerde versie van de SD-VB (versie 3) zijn frequentieanalyses (percentages) uitgevoerd om te bepalen welke items nauwelijks worden gescoord (beperkte klinische relevantie) en daarmee in aanmerking komen voor verwijdering.
Tot slot is de samenhang tussen individuele items bepaald middels associatiematen op nominaal niveau (antwoorden op items zijn dichotoom (binair): aanwezig/afwezig). De samenhang tussen items is bepaald met de symmetrische associatiemaat phi (φ), waarbij 0 geen verband betekent en 1 een perfect verband (van Groningen & de Boer, 2016). Bij een perfect verband (1), een zeer sterk verband (0,81 - 0,99) of een sterk verband tussen items dat richting een zeer sterk verband gaat is het te overwegen om deze items samen te voegen, of één van beide te verwijderen. Phi is steeds bepaald per koppel van twee items.
2.5. Analyses
Per cliënt zijn het SD-VB en de beschrijvende gegevens door twee logopedisten gecontroleerd op volledigheid. Ontbrekende beschrijvende gegevens zijn nagezocht in het cliëntdossier en indien niet beschikbaar alsnog nagevraagd.
In deel twee (SD-VB versie 1) zijn alle cliënten met de DDS beoordeeld, ongeacht de score op het SD-VB. De concurrente validiteit is onderzocht door de totale score op het SD-VB te vergelijken met de totale score op de DDS. Aangezien variabelen niet-normaal verdeeld bleken te zijn in deze steekproef is gebruik gemaakt van de Spearmans rangcorrelatiecoëfficient (rho). Voor het bepalen van de sensitiviteit en specificiteit van het SD-VB, is de score op het SD-VB vergeleken met de aan- of afwezigheid van een voedings- en slikstoornis op basis van de DDS (afkapwaarde = 3). Sensitiviteit en specificiteit zijn gevisualiseerd middels ROC-curves. Tevens zijn de voorspellende waardes van een positieve en negatieve testuitslag berekend (Trevethan, 2017). Interne consistentie van het SD-VB is bepaald met de Kuder-Richardson Formule 20 (KR-20) aangezien het gaat om dichotome (binaire) variabelen (aanwezig/afwezig).
In deel drie (SD-VB versie 2) is de DDS alleen afgenomen bij cliënten met SD-VB ≥ 1 in verband met praktische beperkingen (tijd en financiële middelen) bij het uitvoeren van dysfagiediagnostiek door logopedisten. De beschrijvende gegevens van de cliënten zijn daarom vergeleken tussen de groep met SD-VB = 0 en de groep met SD-VB ≥ 1. Pearson chi-kwadraattoetsen zijn gebruikt om categorische beschrijvende variabelen (geslacht, mate VB, oorzaak VB, wel/geen downsyndroom, wel/geen ASS) tussen beide groepen te vergelijken. De continue variabele leeftijd is vergeleken tussen beide groepen met een ongepaarde t-toets. De concurrente validiteit is onderzocht door de totale score op het SD-VB te vergelijken met de totale score op de DDS. Aangezien variabelen ook in deze grote steekproef niet-normaal verdeeld bleken te zijn is gebruik gemaakt van de Spearmans rangcorrelatiecoëfficient (rho). In deel drie zijn wederom de sensitiviteit, specificiteit en voorspellende waardes van een positieve en negatieve testuitslag bepaald, al resulteert het feit dat de DDS niet is afgenomen voor cliënten met SD-VB = 0 in een vertekening van de percentages. Interne consistentie van het SD-VB is bepaald met de Kuder-Richardson Formule 20 (KR-20).
In deel vier (optimalisering) is het effect van de aanwezigheid van ASS en downsyndroom op de gemiddelde SD-VB score bepaald middels ongepaarde t-toetsen. Het effect van de mate van VB op de gemiddelde SD-VB score is bepaald middels een one-way ANOVA. De samenhang tussen individuele items is bepaald met de symmetrische associatiemaat phi (voor nominaal niveau). Voor de interpretatie van phi (φ) is gebruik gemaakt van de grove richtlijnen zoals beschreven door Van Groningen & De Boer: geen/zeer zwak (φ = 0-0,10), zwak (0,11-0,30), redelijk (0,31-0,50), sterk (0,51-0,80), zeer sterk (0,81-0,99) en perfect (1) verband. Phi is gebaseerd op de chi-kwadraat (2x2 kruistabel) waaraan twee voorwaarden zijn verbonden: geen enkele cel heeft een verwachte waarde van minder dan 1, en maximaal 20% van de cellen heeft een verwachte waarde lager dan 5. Per koppel van items is phi bepaald. Wanneer niet aan de beide voorwaarden is voldaan, zijn deze associaties niet meegenomen in de resultaten.
Voor statistische analyses is gebruik gemaakt van het programma IBM SPSS Statistics, versie 26.0.
3. Resultaten
3.1 Ontwikkeling SD-VB
De ontwikkelde versie van het SD-VB (versie 1) wordt weergegeven in Tabel 1. Achter ieder item staat de bron vermeld waarop het item (deels) gebaseerd is. Naast de genoemde bronnen (literatuur of bestaande screeningsinstrumenten) geldt dat ieder item ook op basis van praktijkervaring is opgenomen in het SD-VB.
Uit het literatuuronderzoek kwamen zeven risicofactoren naar voren: CVA, dementie, epilepsie, longproblemen, obstipatie, reflux en slikproblemen in het verleden. Hoewel de mate van VB (Robertson et al., 2018; Thacker, Abdelnoor, Anderson, White, & Hollins, 2008), ASS (Chadwick & Jolliffe, 2009) en specifieke syndromen, zoals downsyndroom en cerebrale parese (Thacker et al., 2008) volgens de literatuur eveneens een verhoogde kans geven op dysfagie, is ervoor gekozen om deze risicofactoren die gaan over VB-doelgroepen niet in de lijst op te nemen, maar deze apart te registreren en hiervan achteraf de invloed te bepalen. Dit vanwege het feit dat deze punten een grote foutgevoeligheid met zich meebrachten, omdat ze niet altijd juist terug te vinden waren in cliëntdossiers. Daarnaast zou de invultijd van het screeninginstrument oplopen als zorgverleners eerst informatie in het dossier zouden moeten opzoeken. Om dezelfde reden is het gebruik van specifieke medicatie (bijvoorbeeld antipsychotica, benzodiazepines en anti-epileptica) die een verhoogde kans zouden geven op dysfagie (Chadwick & Jolliffe, 2009) niet opgenomen in het SD-VB. Daarnaast was de verwachting dat het zorgverleners te veel tijd zou kosten om te beoordelen of een individueel geneesmiddel valt binnen bovengenoemde groepen. Dit zou de praktische bruikbaarheid van het SD-VB verminderen. De uiteindelijke screeningslijst is voorgelegd aan twee panels. Op basis van praktijkervaringen vonden beide panels de inhoud van de lijst naar wens en werden geen aanvullende items geformuleerd.
Het SD-VB bestaat uit twee secties. Sectie A vraagt naar de aanwezigheid van acht risicofactoren voor dysfagie. Sectie B bestaat uit twintig items (versie 1 gebruikt in deel 2) of 21 items (versie 2 gebruikt in deel 3) over het eet- en drinkgedrag van de cliënt. De items worden op basis van observaties van de zorgverlener gescoord. Aan iedere aanwezige risicofactor of item wordt een score van 1 punt toegekend. Er kunnen maximaal 28 punten (versie 1) of 29 punten (versie 2) worden behaald op de lijst. De inschatting was dat het instrument binnen 10 minuten ingevuld kon worden.
Tabel 1: SD-VB versie 1 (met 28 items) en SD-VB versie 2 (met 29 items)
|
V1 |
V2 |
A: Risicofactoren |
Score |
Bron |
|
1 |
1 |
CVA |
|
(Ball et al., 2012), SV |
|
2 |
2 |
Dementie |
|
(Ball et al., 2012), SV |
|
3 |
3 |
Epilepsie |
|
(Ball et al., 2012; Chadwick & Jolliffe, 2009), SV |
|
4 |
4 |
Longproblemen |
|
(Chadwick & Jolliffe, 2009), SV, NSC |
|
5 |
5 |
Obstipatie of gebruikt laxantia |
|
(AlMutairi et al., 2020; Böhmer, Taminiau, Klinkenberg-Knol, & Meuwissen, 2001), NSC |
|
6 |
6 |
Reflux |
|
(Chadwick & Jolliffe, 2009; Horiguchi & Suzuki, 2011; Thacker et al., 2008), SV, VAL |
|
7 |
7 |
Regelmatig koorts |
|
SV |
|
8 |
8 |
Slikproblemen in het verleden |
|
(Chadwick & Jolliffe, 2009; Sheppard et al., 2017; Thacker et al., 2008), SV |
|
V1 |
V2 |
B: Eet- en drinkgedrag |
Score |
Bron |
|
9 |
9 |
De cliënt verslikt zich wel eens. 1x per maand of vaker verslikken, invullen bij licht en/of ernstig verslikken |
|
(Samuels & Chadwick, 2006; Stewart, 2003), SV, VAL |
|
10 |
10 |
De cliënt hoest, proest of kucht tijdens/na het eten en/of drinken. |
|
(Horiguchi & Suzuki, 2011; Samuels & Chadwick, 2006; Stewart, 2003), SV, VAL, NSC |
|
11 |
11 |
De cliënt kokhalst tijdens of na het eten en/of drinken. |
|
(Samuels & Chadwick, 2006; Stewart, 2003), SV, VAL, NSC |
|
12 |
12 |
De cliënt heeft meer dan 25 minuten nodig voor de maaltijd. |
|
(Stewart, 2003), SV, VAL, NSC |
|
13 |
13 |
De cliënt heeft de neiging tot proppen. |
|
(Ball et al., 2012; Samuels & Chadwick, 2006), SV, VAL, NSC |
|
14 |
14 |
De cliënt maakt een benauwde indruk tijdens het eten en/of drinken. |
|
(Samuels & Chadwick, 2006; Stewart, 2003), NSC |
|
15 |
15 |
De cliënt heeft moeite met het naar de mond brengen van eten en/of drinken. |
|
(Ball et al., 2012), VAL |
|
16 |
16 |
De cliënt heeft een borrelend stemgeluid tijdens/na het eten en/of drinken. |
|
(Horiguchi & Suzuki, 2011; Stewart, 2003), VAL |
|
17 |
17 |
Er is sprake van hoorbaar ademen tijdens/na het eten en/of drinken. |
|
(Stewart, 2003), VAL, NSC |
|
18 |
18 19 |
Er is sprake van suf of vermoeid zijn tijdens de maaltijd. * Of er is sprake van onrustig zijn en eventueel veel praten.* |
|
(Samuels & Chadwick, 2006), SV |
|
19 |
20 |
De cliënt is recent afgevallen zonder dat daar een duidelijke oorzaak voor is. |
|
(Stewart, 2003), NSC |
|
20 |
21 |
De cliënt kauwt onvoldoende of niet. |
|
(Ball et al., 2012), VAL, NSC |
|
21 |
22 |
Er blijft eten en/of drinken achter in de mond. |
|
(Stewart, 2003), VAL |
|
22 |
23 |
Er komt eten en/of drinken uit de mond. |
|
(Ball et al., 2012), VAL, NSC |
|
23 |
24 |
Het voedsel wordt niet of nauwelijks verplaatst in de mond. |
|
(Samuels & Chadwick, 2006), VAL |
|
24 |
25 |
De cliënt heeft moeite met afhappen. |
|
(Samuels & Chadwick, 2006), VAL |
|
25 |
26 |
De cliënt moet vaker dan twee keer slikken om een hap weg te krijgen. |
|
(Logemann, 1999; Stewart, 2003), VAL |
|
26 |
27 |
De cliënt heeft een hoorbare slik. |
|
(Morabito, Romeo, & Romano, 2014) |
|
27 |
28 |
Het eten en/of drinken wordt in structuur/samenstelling aangepast. Denk aan: heel fijn snijden, zonder korsten geven, verdikken van drinken, gedoseerd aanbieden. |
|
(Ball et al., 2012), SV |
|
28 |
29 |
De cliënt weigert eten en/of drinken. |
|
(Ball et al., 2012), SV, VAL |
|
|
|
Puntentotaal SD-VB (sectie A + sectie B): |
|
|
* In versie 1 (V1) bestond item 18 uit twee delen (sectie 3.2). Voorafgaand aan de verdere validering in de praktijksetting (sectie 3.3) is dit samengestelde item uit elkaar getrokken tot twee losse items. In versie 2 (V2) is de nummering daardoor aangepast en kan één punt extra worden verkregen op het SD-VB. Afkortingen: NSC, Nutrition and Swallowing Checklist (Stewart, 2003); SV, Signaleringslijst Verslikken (Helder, 2010); VAL, Verslik Alarm Lijst (Kwaliteitskring 139, 2006); V1, SD-VB versie 1; V2, SD-VB versie 2.
3.2. Deel 2: eerste validering (SD-VB versie 1)
Voor het valideren van de versie van het SD-VB (versie 1) zoals weergegeven in Tabel 1 is het SD-VB door zorgverleners ingevuld voor 44 cliënten woonachtig op zeven woonlocaties van Talant. Soms kwam het voor dat één zorgverlener voor meerdere cliënten van een woning het SD-VB invulde. Twee cliënten bleken bij analyse aan exclusiecriteria te voldoen, te weten geen VB (n = 1) en aanwezigheid van niet-aangeboren hersenletsel (n = 1). Uiteindelijk is het SD-VB geanalyseerd voor 42 cliënten. Op basis van ervaringen van zorgverleners bleek dat het instrument meestal binnen tien minuten en veelal binnen vijf minuten in te vullen was. Tabel 2 geeft de karakteristieken van de studiegroep weer. Gezien de beperkte studieomvang zijn op het niveau van specifieke syndromen geen uitspraken te doen. In veel gevallen was de oorzaak van de VB niet bekend. Binnen de genetische oorzaken van VB zijn geen mensen met downsyndroom onderzocht.
Tabel 2: Beschrijving van studiegroep
|
Karakteristieken |
n = 42 |
|
Geslacht (% man) |
69,0 |
|
Leeftijd (M ± SD (min-max)) |
43,1 ± 14,7 (18,1-72,7) |
|
Mate VB (% LVB, MVB, (Z)EVB) |
14,3; 31,0; 54,8 |
|
Oorzaak VB (% niet-genetisch, genetisch, onbekend) |
8,1; 16,1; 75,8 |
|
Downsyndroom |
0,0 |
|
ASS (% vastgesteld) |
44,7 |
In het kader van de concurrente validiteit, wees de Spearmans rangcorrelatiecoëfficient op een statistisch significante, sterke positieve samenhang tussen de scores op het SD-VB en de DDS (rho = 0,753; P < 0.001, n = 42). Een hogere score op het SD-VB hangt in de meeste gevallen dus samen met een hogere score op de DDS.
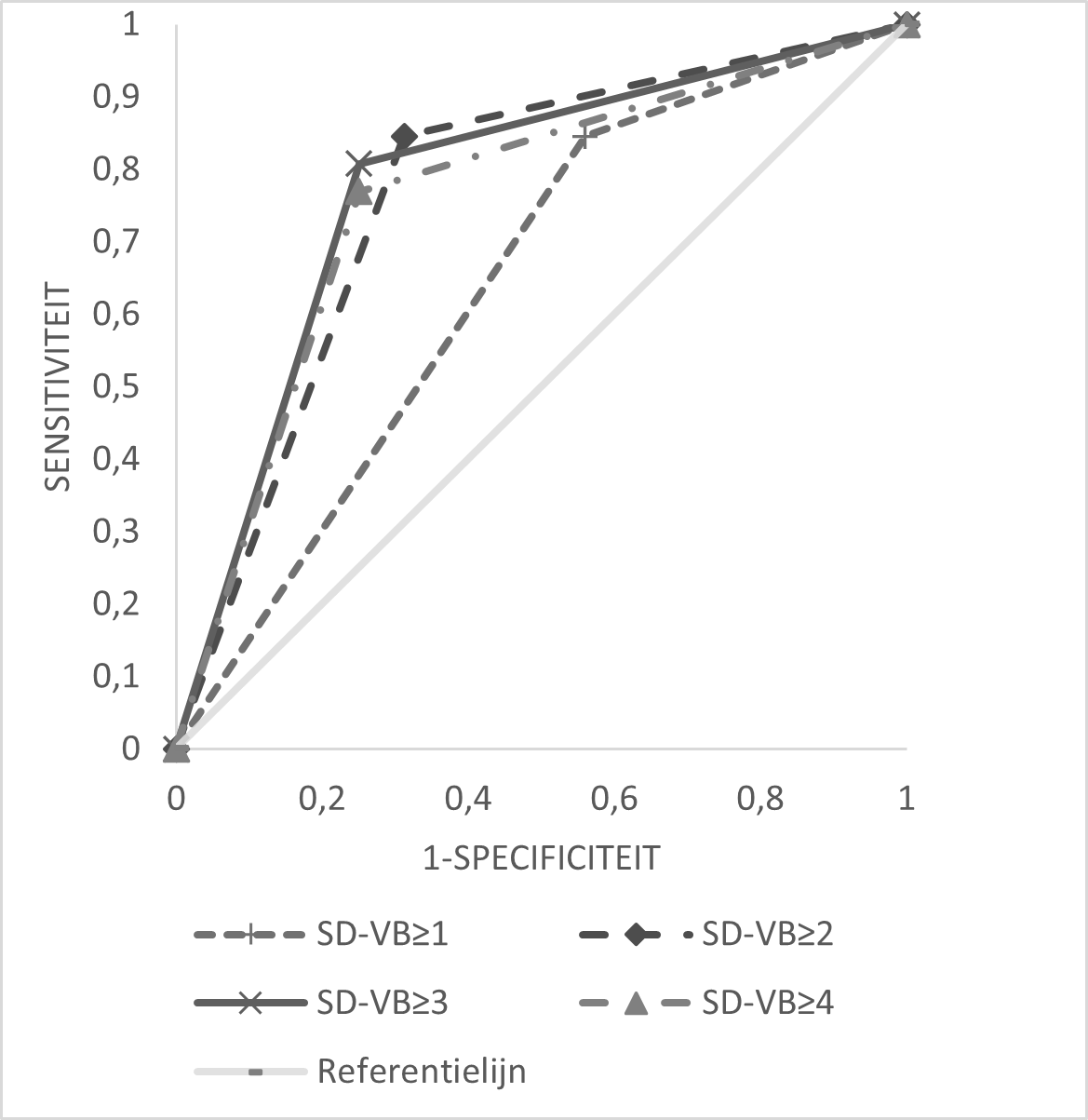
Ten aanzien van sensitiviteit, specificiteit en voorspellende waardes, zijn diverse afkapwaardes op het SD-VB versie 1 (afkapwaarde voor dysfagierisico) afgezet tegen de conclusie van de DDS. Hiervoor is de groep verdeeld in aanwezigheid (DDS ≥ 3 punten) en afwezigheid (DDS < 3 punten) van een voedings- of slikstoornis volgens de DDS. Figuur 1 toont de sensitiviteit en specificiteit in een ROC-curve. Tabel 3 geeft diverse scores op het SD-VB weer met bijbehorende sensitiviteit, specificiteit en voorspellende waardes. Een score van SD-VB = 3 gaf een sensitiviteit, specificiteit, positieve voorspellende waarde en negatieve voorspellende waarde die alle hoger waren dan 70%.
Figuur 1. ROC-curves voor verschillende afkapwaardes op het SD-VB (versie 1).
Tabel 3: Sensitiviteit, specificiteit en voorspellende waardes voor verschillende afkapwaardes van het SD-VB (versie 1)
|
SD-VB score |
Sensitiviteit (%) |
Specificiteit (%) |
PPV* (%) |
NPV+ (%) |
|
1 |
84,6 |
43,8 |
71,0 |
63,6 |
|
2 |
84,6 |
68,8 |
81,5 |
73,3 |
|
3 |
80,8 |
75,0 |
84,0 |
70,6 |
|
4 |
76,9 |
75,0 |
83,3 |
66,7 |
*PPV, positieve voorspellende waarde; +NPV, negatieve voorspellende waarde.
De Kuder-Richardson Formule 20 (KR-20) toonde aan dat de 28 items samen een betrouwbare schaal vormen voor de latente variabele ‘dysfagierisico’ (alfa = 0,907). Het verwijderen van individuele items uit het SD-VB resulteerde vrijwel niet in een verbetering van de interne consistentie. De alfa bleef onverminderd hoog en schommelend tussen de 0,900 en 0,913. Dit gaf geen aanleiding om items te verwijderen.
3.3. Deel 3: verdere validering op basis van gebruik in praktijksetting (SD-VB versie 2)
Op basis van praktijkervaringen van logopedisten tijdens de eerste validering (versie 1), is het SD-VB geoptimaliseerd door item 18 (bestaande uit twee vragen in één item) op te splitsen naar twee losse items. Hierdoor is in versie 2 een extra punt te verkrijgen (maximum 29 punten). Vervolgens is het SD-VB versie 2 breed ingezet binnen Talant om de opsporing van cliënten met een verhoogd risico op dysfagie te verbeteren. Het SD-VB is bij 1436 cliënten afgenomen. Na exclusie bleven 1064 geldige afnames over (Figuur 2). Afhankelijk van de uitkomst op het SD-VB (1 of hoger) voerden logopedisten een slikobservatie uit met behulp van de DDS bij 759 cliënten. Tabel 4 geeft de karakteristieken weer van de totale studiegroep, alsook van de subgroepen met SD-VB = 0 en SD-VB ≥ 1.
Figuur 2: Stroomschema (inclusie- en exclusiecriteria) ten aanzien van deelnemers voor wie het SD-VB versie 2 is afgenomen.
Tabel 4: Beschrijving van studiegroep
|
Karakteristieken |
SD-VB ≥ 1 |
SD-VB = 0 |
p-waarde |
Totaal |
|
Geslacht (% man) |
55,5 |
60,7 |
0,12 |
57,0 |
|
Leeftijd (M ± SD (min-max)) |
50,8 ± 14,5 |
43,0 ± 15,5 (18,0-82,2) |
< 0,001 |
48,9 ± 15,3 |
|
Mate VB (% LVB, MVB, (Z)EVB) |
17,8; 36,2; 46,0 |
51,5; 40,7; 7,9 |
<0,001 |
27,4; 37,5; 35,1 |
|
Oorzaak VB (% niet-genetisch, genetisch, onbekend) |
10,8; 18,4; 70,8 |
3,0; 12,5; 84,6 |
< 0,001 |
8,6; 16,7; 74,7 |
|
Downsyndroom |
10,4 |
7,2 |
0,11 |
9,5 |
|
ASS (% vastgesteld) |
30,4 |
29,3 |
0,71 |
30,1 |
Bij een vergelijking van de groepen met SD-VB = 0 en SD-VB ≥ 1, viel voornamelijk op dat de gemiddelde leeftijd in de groep met SD-VB ≥ 1 (P < 0,001) statistisch significant hoger lag. Daarnaast was het aandeel cliënten met LVB lager en het aandeel cliënten met (Z)EVB hoger. De aanwezigheid van downsyndroom en ASS verschilde niet statistisch significant tussen de groepen.
In het kader van de concurrente validiteit, wees de Spearmans rangcorrelatiecoëfficient op een statistisch significante, sterke positieve samenhang tussen de scores op het SD-VB en de DDS (rho = 0,665; P < 0.001, n = 759). Een hogere score op het SD-VB hangt ook in deze versie in de meeste gevallen dus samen met een hogere score op de DDS. Deze samenhang geeft een indicatie van de concurrente validiteit, al moet hierbij worden opgemerkt dat deze resultaten enigszins vertekend kunnen zijn door het gemis van een correlatie voor mensen met SD-VB = 0 voor wie geen DDS is afgenomen.
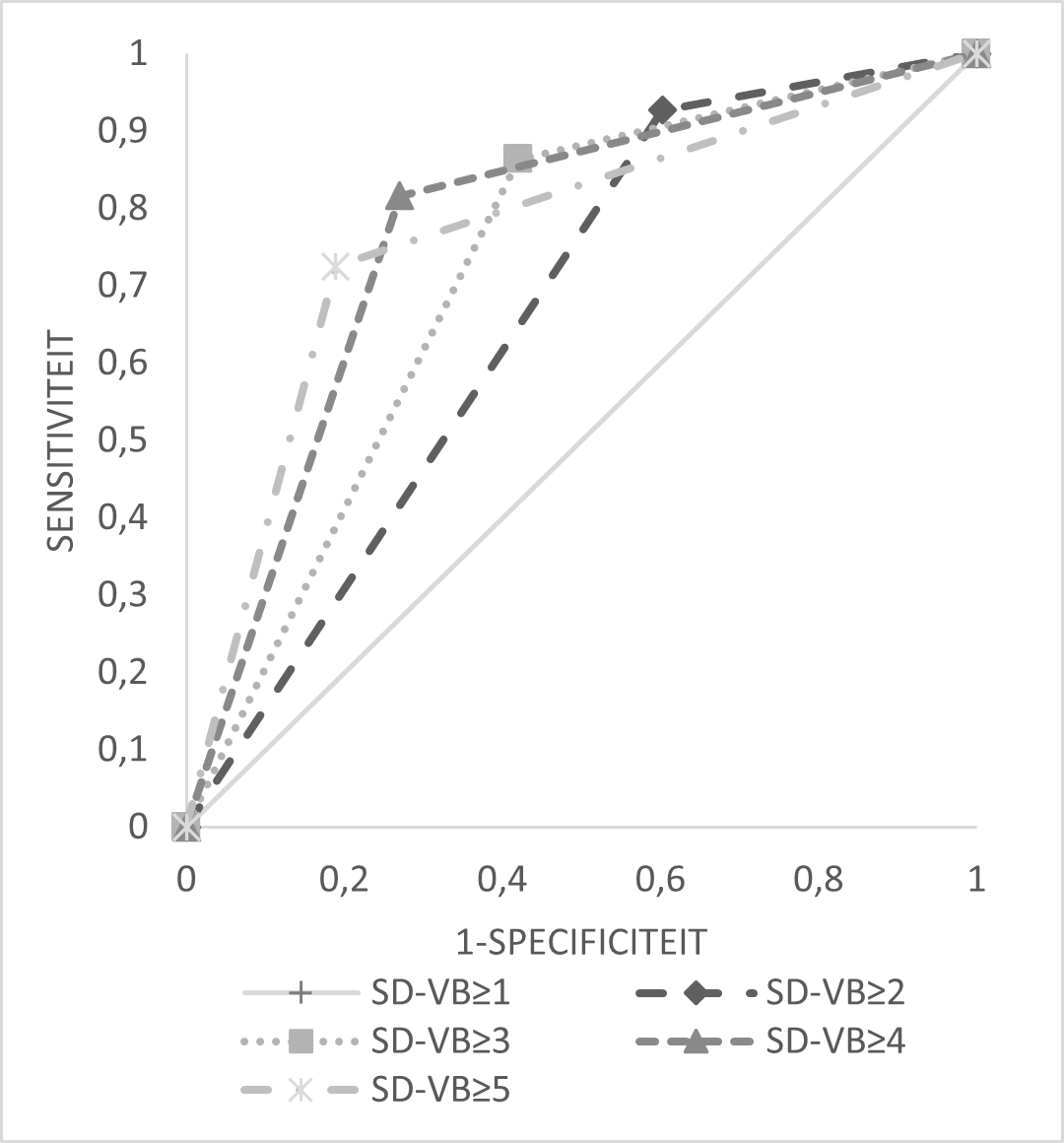
Figuur 3 toont de sensitiviteit en specificiteit in een ROC-curve waarin de scores op het SD-VB versie 2 (afkapwaarde voor dysfagierisico) zijn afgezet tegen de conclusie van de DDS. Tabel 5 toont diverse scores op het SD-VB versie 2 met bijbehorende sensitiviteit, specificiteit en voorspellende waardes in detail, zowel voor de totale groep als voor de drie subgroepen op basis van de mate van VB (LVB, MVB, (Z)EVB). Deze resultaten geven slechts een indicatie van de accuraatheid, aangezien rekening gehouden moet worden met een vertekening door het gemis van mensen met SD-VB = 0 voor wie geen DDS is afgenomen.
Figuur 3. ROC-curves voor verschillende afkapwaardes op het SD-VB (versie 2).
Tabel 5: Sensitiviteit, specificiteit en voorspellende waardes voor verschillende afkapwaardes van het SD-VB (versie 2)
|
SD-VB score |
Sensitiviteit (%) |
Specificiteit (%) |
PPV (%) |
NPV (%) |
Sensitiviteit (%) |
Specificiteit (%) |
PPV (%) |
NPV (%) |
|
|
LVB |
MVB |
||||||
|
2 |
83,9 |
45,2 |
31,3 |
90,4 |
83,0 |
39,8 |
45,2 |
80,2 |
|
3 |
77,4 |
63,5 |
38,7 |
90,4 |
72,0 |
56,7 |
50,0 |
77,8 |
|
4 |
74,2 |
78,8 |
51,1 |
91,1 |
67,0 |
72,5 |
59,5 |
79,1 |
|
5 |
67,7 |
87,5 |
61,8 |
90,1 |
57,0 |
79,5 |
62,8 |
76,1 |
|
|
(Z)EVB |
Totale groep |
||||||
|
2 |
97,6 |
33,0 |
80,2 |
83,3 |
92,7 |
39,8 |
61,8 |
83,9 |
|
3 |
92,9 |
53,8 |
84,8 |
73,1 |
86,3 |
58,0 |
68,4 |
80,1 |
|
4 |
88,1 |
67,0 |
88,1 |
67,0 |
81,6 |
73,0 |
76,1 |
79,1 |
|
5 |
79,0 |
76,9 |
90,5 |
56,9 |
72,5 |
81,1 |
80,2 |
73,8 |
In het kader van de betrouwbaarheid van het SD-VB is de interne consistentie van de schaal bepaald. De Kuder-Richardson Formule 20 (KR-20) toonde aan dat de 29 items samen een betrouwbare schaal vormen voor de latente variabele ‘dysfagierisico’ (alfa = 0,879). Op itemniveau bleek de betrouwbaarheid amper te veranderen wanneer een individueel item niet in het SD-VB werd opgenomen. Op basis van de interne consistentie hoeven geen items te worden verwijderd.
3.4. Deel 4: optimalisering
Om sectie A van het SD-VB (risicofactoren) verder te optimaliseren is een aantal beschrijvende karakteristieken dat is meegenomen in de dataverzameling nader onderzocht: een vastgestelde autismespectrumstoornis (ASS), de aanwezigheid van downsyndroom en de mate van VB. Een vergelijking tussen de groep met ASS (n = 320) en zonder ASS (n = 744) toonde aan dat de gemiddelde score statistisch significant hoger is (t(858,4) = -4,6; p < 0,001) in de groep zonder ASS (M = 4,36 ± SD = 5,1) ten opzichte van de groep met ASS (M = 3,11 ± SD = 3,5). Een vergelijking tussen de groep met downsyndroom (n = 101) en zonder downsyndroom (n = 963) toonde aan dat de gemiddelde score statistisch significant hoger is (t(115,6) = 2,3; p = 0,023) in de groep met downsyndroom (M = 5,1 ± SD = 5,4) ten opzichte van de groep zonder downsyndroom (M = 3,9 ± SD = 4,6).
Een vergelijking tussen de drie groepen met LVB (n = 292), MVB (n = 399) en (Z)EVB (n = 373) middels een One-way ANOVA (F(2,1061) = 160,5, p < 0,001) toonde aan dat de gemiddelde score op het SD-VB statistisch significant verschilde tussen de drie groepen: LVB (M = 1,7 ± SD = 3,0), MVB (M = 2,9 ± SD = 3,6) en (Z)EVB (M = 7,0 ± SD = 5,2). Het hogere gemiddelde in de groep met (Z)EVB maakt dat (Z)EVB als risicofactor kan worden opgenomen in een nieuwe versie van het SD-VB. Dit wordt verder onderschreven door frequentieanalyses per score. Zo komt een score van 0 op het SD-VB voor bij 53,8% van de groep met LVB, 31,1% van de groep met MVB en in 6,4% van de groep met (Z)EVB. Met andere woorden, verreweg het grootste deel van de mensen met (Z)EVB scoort positief op het SD-VB. Ook tabel 4 bevestigt dit beeld. Tussen de groep met SD-VB = 0 en de groep met SD-VB ≥ 1 verschilde de mate van VB statistisch significant. Het aandeel mensen met (Z)EVB was aanzienlijk hoger in de groep met SD-VB ≥ 1 (46,0% versus 7,9%).
De volgende stap in het optimaliseren van het SD-VB betreft frequentieanalyses per item. Items die nauwelijks worden gescoord komen in aanmerking voor verwijdering vanwege beperkte klinische relevantie. Het minst gescoorde item betreft item 1 (CVA) dat is gescoord bij 0,5% van de groep met SD-VB ≥ 1, gevolgd door item 7 (regelmatig koorts) dat is gescoord bij 0,9% van de groep met SD-VB ≥ 1. Item 7 komt derhalve in aanmerking voor verwijdering. Overige items zijn gescoord voor minimaal 4% van de totale groep. Uit de Kuder-Richardson Formule 20 (KR-20) bleek dat het verwijderen van item 7 geen negatief effect heeft op de interne consistentie. Bij item 1 ligt dit genuanceerder aangezien niet-aangeboren hersenletsel, zoals een CVA, als oorzaak voor de VB een exclusiecriterium was. In dit onderzoek zijn alleen cliënten meegenomen die vanaf de geboorte of het eerste levensjaar VB hebben. CVA is alleen gescoord voor cliënten met VB die later in hun leven een CVA opliepen.
Tot slot is bepaald hoe sterk individuele items in het SD-VB met elkaar samenhangen. Na bepaling van de symmetrische associatiemaat phi (φ) bleek dat geen enkel paar van items een zeer sterk verband (0,81-0,99) vertoonde. Tussen item 9 (verslikken, zie Tabel 1, nummering V2) en 10 (hoesten, proesten) is een sterk verband gevonden (φ = 0,69; p < 0,001). Voor vijf andere paren van items is een verband gevonden dat net aan sterk te noemen is, namelijk tussen item 9 en 28 (aangepaste structuur) (φ = 0,54; p < 0,001), item 10 en 28 (φ = 0,50; p < 0,001), item 13 (proppen) en 21 (onvoldoende kauwen) (φ = 0,53; p < 0,001), item 21 en 24 (voedsel nauwelijks verplaatst in mond) (φ = 0,58; p < 0,001), item 21 en 28 (φ = 0,52; p < 0,001).
Kortom, de resultaten geven aanleiding om downsyndroom en (Z)EVB op te nemen in het SD-VB, maar ASS en regelmatig koorts niet. Met uitzondering van de associatie tussen item 9 en 10 geven deze uitkomsten geen reden om items samen te voegen of één van beide te verwijderen.
4. Discussie
Om een verhoogd risico op dysfagie laagdrempelig te signaleren door zorgverleners hebben wij het SD-VB ontwikkeld (deel 1 van de studie). In deel 2 en 3 van het onderzoek bleek dat het SD-VB een sterke samenhang heeft met de door logopedisten veelgebruikte DDS. In vergelijking met de conclusie op de DDS, bleek dat scores van SD-VB = 3 (deelonderzoek 2) en SD-VB = 4 (deelonderzoek 3) de beste sensitiviteit, specificiteit, positieve voorspellende waarde en negatieve voorspellende waarde gaven. Ten aanzien van de interne consistentie bleken de items op het SD-VB een betrouwbare schaal te vormen voor de latente variabele ‘dysfagierisico’. Aanvullende analyses (deel 4) gaven aanleiding om de aanwezigheid van downsyndroom en (Z)EVB op te nemen in het SD-VB, maar de aanwezigheid van ASS en het hebben van regelmatig koorts niet. Samengevat wijzen deze eerste onderzoeksgegevens erop dat het SD-VB een valide screeningsinstrument lijkt om een verhoogde kans op dysfagie bij mensen met VB snel (binnen 5-10 minuten) en eenvoudig in kaart te laten brengen door zorgverleners.
4.1. Sterktes van het onderzoek
De eerste sterkte van dit onderzoek betreft het feit dat het zich richtte op een veelgehoorde praktijkvraag in de gehandicaptenzorg naar laagdrempelige screening voor dysfagie aangezien het praktisch bijna onhaalbaar is om logopedisten dysfagiediagnostiek te laten doen bij alle cliënten met VB. Het onderzoek sluit naadloos aan op de wens vanuit de praktijk om hiervoor een kort, snel en eenvoudig in te vullen instrument te ontwikkelen.
De tweede sterkte omvat de grote steekproef in deelonderzoek 3. Zoals zoveel grote zorginstellingen in Nederland biedt Talant zorg en ondersteuning aan een breed scala aan mensen met VB, van LVB tot EMB, waardoor een representatieve afspiegeling van mensen die wonen bij een Nederlandse gehandicaptenzorginstelling (langdurige zorg/Wlz-indicatie) kon worden gegarandeerd. Onze resultaten komen bovendien grotendeels overeen met eerdere studies. In dit onderzoek bleek dat mensen met downsyndroom en mensen met (Z)EVB hoger scoorden op het SD-VB, overeenkomstig met het in de literatuur beschreven verhoogde dysfagierisico in deze doelgroepen (Robertson et al., 2018; Thacker et al., 2008; van Timmeren, van der Putten, van Schrojenstein Lantman-de Valk, van der Schans, & Waninge, 2016). Na de eerste kleine valideringsstudie (n = 42), is het SD-VB bovendien voor grote aantallen cliënten afgenomen (n = 1064) om de generaliseerbaarheid te vergroten. In het kader van de validering, is het SD-VB wederom vergeleken met de DDS, die door logopedisten veel wordt gebruikt. In de dagelijkse praktijk is het niet mogelijk om logopedisten dysfagie-onderzoek te laten doen voor alle cliënten. Daarvoor ontbreekt het zorginstellingen aan menskracht en financiën. Hoewel het daardoor niet mogelijk was om voor álle cliënten in deel 3 (n = 1064) de DDS af te nemen, is ervoor gekozen om de DDS wel af te nemen voor cliënten met SD-VB ≥ 1. Door deze lage score aan te houden (lager dan de afkapwaarde uit deel 2) is er binnen de mogelijkheden verder inzicht verkregen in afkapwaarden op het SD-VB met bijbehorende sensitiviteit, specificiteit en voorspellende waardes.
4.2. Beperkingen van het onderzoek
Het feit dat de ontwikkeling van het screeningsinstrument niet volledig systematisch is uitgevoerd kan worden gezien als eerste beperking van dit onderzoek. De ontwikkeling is gebaseerd op 1) literatuur, 2) bestaande instrumenten en 3) praktijkervaringen. Voor het literatuuronderzoek is gebruik gemaakt van zoekstrategieën in wetenschappelijke databases, maar het betrof geen volledig systematisch literatuuronderzoek conform PRISMA-criteria (Moher et al., 2009). Daarnaast heeft het beoordelen op relevantie van bevindingen in de literatuur en items in bestaande instrumenten niet plaatsgevonden op basis van een strikt vooraf vastgesteld protocol, maar is deze beoordeling sterk gebaseerd op praktijkervaringen van logopedisten met ruime werkervaring in de gehandicaptenzorg. Dit kan zowel als beperking maar ook als sterkte worden gezien.
Een tweede beperking is de beperkte omvang van de steekproef in deel 2 waarin, bijvoorbeeld, geen mensen met downsyndroom waren meegenomen. Achteraf bezien zou het wenselijk zijn geweest om een grotere studiegroep te analyseren waardoor het SD-VB al verder geoptimaliseerd had kunnen worden voordat deze in de dagelijkse praktijk werd ingezet. Door organisatorische omstandigheden was dit destijds niet mogelijk in uitvoering en analyse. Het bepalen van de interbeoordelaarsbetrouwbaarheid en test-hertestbetrouwbaarheid van het SD-VB was ook wenselijk geweest. Het is noodzakelijk om in vervolgonderzoek de mate van overeenstemming op het SD-VB tussen verschillende zorgverleners voor dezelfde cliënt te bepalen (interbeoordelaarsbetrouwbaarheid) evenals de mate van overeenstemming op het SD-VB over de tijd, door dezelfde zorgverlener voor dezelfde cliënt het SD-VB na een bepaalde tijdsperiode, bijvoorbeeld 2 weken, opnieuw te laten invullen (test-hertestbetrouwbaarheid).
Een laatste beperking betreft het gebrek aan klinische observaties door logopedisten aan de hand van de DDS voor cliënten met SD-VB = 0 in deel 3. Hoewel dit begrijpelijk is vanuit de praktijk, kan hierdoor een vertekening ontstaan in de resultaten wanneer het SD-VB wordt afgezet tegen de DDS. In vervolgonderzoek zou het waardevol zijn om bij een steekproef wederom de correlatie tussen de totaalscores, alsook de sensitiviteit, specificiteit, positief voorspellende waarde en negatief voorspellende waarde te bepalen door de geoptimaliseerde versie van het SD-VB (zie 4.3) te vergelijken met de DDS voor cliënten met alle scores op het SD-VB.
4.3. Optimalisering SD-VB
De eerste schaalconstructieresultaten hier gerapporteerd zijn veelbelovend. Voordat het SD-VB breed kan worden ingezet en gedeeld in de gehandicaptenzorg is het wenselijk om het SD-VB verder te optimaliseren. Op basis van praktijkervaringen van begeleiders en logopedist-onderzoekers zal de formulering per item in het SD-VB allereerst worden aangescherpt. Waar nodig worden items verduidelijkt middels toelichtingen en/of voorbeelden om eenduidige interpretatie en begrijpelijkheid te vergroten. Vervolgens is verdere toetsing van de geoptimaliseerde versie noodzakelijk waarbij onder andere de interbeoordelaars- en test-hertestbetrouwbaarheid worden bepaald.
Hoewel er studies zijn die wijzen op het effect van de mate van VB (Robertson et al., 2018), de aanwezigheid van ASS (Chadwick & Jolliffe, 2009) en de aanwezigheid van specifieke syndromen zoals downsyndroom (Thacker et al., 2008) op dysfagie, waren deze mogelijke risicofactoren in dit onderzoek niet in het SD-VB opgenomen. Deze aspecten zijn apart geregistreerd om de invloed hiervan te bepalen. Op basis van de resultaten (sectie 3.4) zullen de aanwezigheid van downsyndroom en (Z)EVB als risicofactoren worden toegevoegd. Uit de literatuur blijkt dat ook andere doelgroepen een verhoogd risico hebben op dysfagie, zoals mensen met cerebrale parese en diverse andere genetische syndromen zoals het Rubinstein-Taybi syndroom en het syndroom van Rett (Robertson et al., 2017; Thacker et al., 2008; van Timmeren et al., 2019). Echter, binnen onze studiepopulatie waren deze oorzaken van VB nauwelijks genoteerd in het cliëntdossier (zoals cerebrale parese) of betrof het (zeer) kleine groepen waarop geen subanalyses gedaan konden worden.
Hoewel ASS in de literatuur wordt genoemd als risicofactor voor dysfagie (Chadwick & Jolliffe, 2009), onderschrijven onze data dit niet. Integendeel, mensen met ASS hebben een statistisch significant lagere score op het SD-VB in vergelijking met mensen zonder ASS. Mogelijk hangt dit samen met het feit dat een formele diagnose van ASS vaak niet wordt gesteld, bijvoorbeeld in de groep met (Z)EVB. In een vervolgonderzoek zou het daarom relevant zijn om te kijken of er in het dossier gesproken wordt over autistiform gedrag (zonder formele diagnose van ASS). Het gebruik van gedragsregulerende medicatie was niet opgenomen in het instrument. Literatuur wijst erop dat antipsychotica, benzodiazepines en anti-epileptica een verhoogd risico geven op dysfagie (Chadwick & Jolliffe, 2009). In vervolgonderzoek moet worden bekeken of het toevoegen van medicatiegebruik als risicofactor op een eenvoudige en eenduidige wijze zou kunnen zonder de invultijd van het SD-VB te veel te laten oplopen, en of dit de betrouwbaarheid en accuraatheid van het SD-VB verder verbetert.
Tot slot kan op basis van de sterke onderlinge samenhang tussen items 9 en 10 (φ = 0,69) worden overwogen om item 9 te laten vervallen in een nieuwe versie van het instrument. Hoesten (item 10) is het belangrijkste observeerbare kenmerk van aspiratie (verslikken, item 9) (Horiguchi & Suzuki, 2011; Stewart, 2003) en wordt dus, zoals ook uit de associatie bleek, logischerwijs veelvuldig ingevuld wanneer er sprake is van aspiratie. Hoewel er zonder hoesten wel degelijk sprake kan zijn van aspiratie, is deze zogenaamde stille aspiratie (Horiguchi & Suzuki, 2011) zeer moeilijk te diagnosticeren en kan een zorgverlener dit vrijwel niet direct signaleren. Eventuele indirecte kenmerken die kunnen duiden op stille aspiratie zijn opgenomen in het SD-VB. Het verwijderen van item 9 had bovendien geen invloed op de interne consistentie van het SD-VB.
4.4. SD-VB in de praktijk
Op basis van dit onderzoek lijkt het SD-VB een veelbelovend screeningsinstrument dat zorgverleners snel en eenvoudig kunnen invullen om een verhoogd dysfagierisico op te sporen. Op basis van het aantal punten op het SD-VB kunnen logopedisten prioriteren bij welke cliënten zij uitgebreider dysfagiediagnostiek uitvoeren. Door het (tijdig) identificeren van cliënten met een verhoogd risico middels het SD-VB, kunnen logopedisten gerichter risicocliënten observeren waarna mogelijk eet- en drinkadviezen bijdragen aan het voorkomen van dysfagie en daaraan gerelateerde gevolgen. Het directe belang van het SD-VB voor de cliënt (voorkomen van dysfagie) wordt aangevuld met het belang voor zorgverleners en naasten: het SD-VB draagt bij aan betere risico-inschatting en bewustwording. Daarnaast is er een organisatorisch belang: met de beperkte menskracht en middelen in de gehandicaptenzorg draagt het inzetten van het SD-VB ook bij aan efficiënter, doelmatiger werken en zinnige zorg doordat op een gevalideerde wijze een risicoprioritering ontstaat.
Een geoptimaliseerde en verder getoetste versie van het SD-VB zou een integraal onderdeel moeten zijn van een cyclisch dysfagiewerkproces, waarbij het invullen van het SD-VB door zorgverleners de eerste stap is in een keten. Op basis van het aantal punten (bijvoorbeeld hoger dan de afkapwaarde) is het advies dat logopedisten als tweede stap bij cliënten observeren of er inderdaad een verhoogd risico is op dysfagie. In de derde stap geven logopedisten eet- en drinkadviezen waarmee zorgverleners aan de slag gaan. In de vierde stap wordt er geëvalueerd. Tot slot is het van belang dat het hele proces periodiek wordt herhaald aangezien het risico op dysfagie toeneemt met de leeftijd (Cichero, 2018).
5. Conclusie
In dit onderzoek is het Screeningsinstrument voor Dysfagie bij mensen met een Verstandelijke Beperking (SD-VB) ontwikkeld met 29 items in twee secties (risicofactoren en eet-/drinkgedrag) vanuit wetenschappelijke literatuur, bestaande screeningsinstrumenten en multidisciplinaire praktijkervaringen. Een eerste validering van het SD-VB (versie 1, deel 2 van het onderzoek) bij een kleine steekproef van 42 mensen met VB bleek veelbelovend in termen van een sterke samenhang met de DDS (rho = 0,753) en interne consistentie (0,907). Daarnaast waren sensitiviteit (80,8%), specificiteit (75,0%), positieve voorspellende waarde (84,0%) en negatieve voorspellende waarde (70,6%) overtuigend bij SD-VB = 3 (afkapwaarde). Verdere validering van het aangescherpte SD-VB (versie 2, deel 3 van het onderzoek) in een praktijksetting bij een grote steekproef van 1064 mensen met VB bevestigde deze schaalconstructieresultaten. Wederom werd een sterke samenhang met de DDS (r = 0,701) en interne consistentie (alfa = 0,879) gevonden. Met een afkapwaarde van SD-VB = 4 werden de beste sensitiviteit (81,6%), specificiteit (73,0%), positieve voorspellende waarde (76,1%) en negatieve voorspellende waarde (79,1%) behaald. Aanvullende analyses gaven aanleiding tot optimalisatie van het SD-VB. Een volgende versie van het SD-VB moet verder worden gevalideerd en getoetst. Kortom, op basis van deze eerste onderzoeksgegevens lijkt het SD-VB een valide screeningsinstrument om een verhoogde kans op dysfagie laagdrempelig in kaart te laten brengen door zorgverleners. Na verder onderzoek zou het SD-VB zou een integraal onderdeel moeten zijn van een dysfagiewerkproces dat periodiek wordt herhaald.
Referenties
- AlMutairi, H., O’Dwyer, M., Burke, E., McCarron, M., McCallion, P., & Henman, M. C. (2020). Laxative use among older adults with intellectual disability: a cross-sectional observational study. International Journal of Clinical Pharmacy, 42(1), 89–99. https://doi.org/10.1007/s11096-019-00942-z
- Ball, S. L., Panter, S. G., Redley, M., Proctor, C. A., Byrne, K., Clare, I. C. H., & Holland, A. J. (2012). The extent and nature of need for mealtime support among adults with intellectual disabilities. Journal of Intellectual Disability Research, 56(4), 382–401. https://doi.org/10.1111/j.1365-2788.2011.01488.x
- Böhmer, C. J. M., Taminiau, J. A. J. M., Klinkenberg-Knol, E. C., & Meuwissen, S. G. M. (2001). The prevalence of constipation in institutionalized people with intellectual disability. Journal of Intellectual Disability Research, 45(3), 212–218. https://doi.org/10.1046/j.1365-2788.2001.00300.x
- Chadwick, D. D., & Jolliffe, J. (2009). A descriptive investigation of dysphagia in adults with intellectual disabilities. Journal of Intellectual Disability Research, 53(1), 29–43. https://doi.org/10.1111/j.1365-2788.2008.01115.x
- Chen, P. H., Golub, J. S., Hapner, E. R., & Johns, M. M. (2009). Prevalence of perceived dysphagia and quality-of-life impairment in a geriatric population.
- Dysphagia, 24(1), 1–6. https://doi.org/10.1007/s00455-008-9156-1
- Cichero, J. A. Y. (2018). Age-related changes to eating and swallowing impact frailty: Aspiration, choking risk, modified food texture and autonomy of choice. Geriatrics (Switzerland), 3(69), 1–10. https://doi.org/10.3390/geriatrics3040069
- Helder, A. M. (2010). De Signaleringslijst Verslikken. Eindrapport van het onderzoeksproject “signaleren van verslikken.”
- Helmhout, S., & Dorland, L. (2017). Hap, slik…(verkeerde) weg...: Praktijkgericht onderzoek naar prevalentie van slikproblemen bij volwassenen met een verstandelijke beperking. Nederlands Tijdschrift voor de Zorg aan mensen met verstandelijke beperkingen, (3), 207–218.
- Hermans, H., & Evenhuis, H. M. (2014). Multimorbidity in older adults with intellectual disabilities. Research in Developmental Disabilities, 35(4), 776–783. https://doi.org/10.1016/j.ridd.2014.01.022
- Horiguchi, S., & Suzuki, Y. (2011). Screening Tests in Evaluating Swallowing, 138(9), 1747–1750.
- Logemann, J. A. (1999). Behavioral management for oropharyngeal dysphagia. Folia Phoniatrica et Logopaedica, 51(4–5), 199–212. https://doi. org/10.1159/000021497
